Йогатерапия заболеваний мочевыводящей системы. Пиелонефрит.
Говоря об эффективности йогатерапии, следует выделить две группы заболеваний, при которых данный метод имеет разную эффективность. Первая группа – те случаи, при которых йогатерапия имеет высокую эффективность и во многих случаях может называться методом выбора: это дегенеративно-дистрофические заболевания позвоночника (остеохондроз с исходом в грыжеобразование), бронхиальная астма, разнообразные функциональные расстройства. Вторая группа – состояния, при которых йогатерапия является лишь вспомогательным методом, однако может улучшить общее состояние многих систем организма, иммунитета, психоэмоционального фона и тем самым способствовать улучшению самочувствия пациента.
Среди заболеваний почек и мочевыводящей системы встречаются заболевания обеих категорий. К примеру, неосложненнный пиелонефрит вполне может поддаваться усилиям йогатерапевта. Другие же, более серьезные заболевания – такие, как гломерулонефрит – не излечиваются методами йогатерапии, но в этих случаях практика йоги может значительно улучшить качество жизни, работу основных органов и систем.
В первой части этого раздела мы рассмотрим такое частое заболевание, как пиелонефрит. Пиелонефритом называют инфекционно-воспалительное заболевание чашечно-лоханочной системы, а также ткани самой почки. Это наиболее частая патология почек. Заболеванием гораздо чаще страдают девочки и женщины по сравнению с представителями мужского пола. Считается, что в популяции у каждой третьей женщины хотя бы раз в жизни наблюдался хотя бы один эпизод инфицирования мочевыводящих путей (А.А. Гресь).
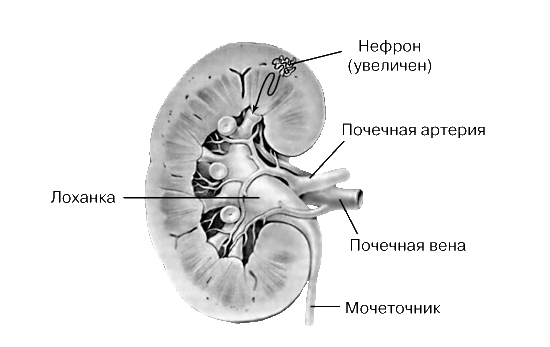
Мочевыводящие пути (МВП) представляют собой полый мышечный комплекс, включающий в себя: чашечно-лоханочную систему (ЧЛС), мочеточники и мочевой пузырь, а также мочеиспускательный канал (уретру). МВП обладают собственной специфической моторикой, которая позволяет двигать образовавшуюся мочу в нужном направлении. Различные отделы МВП сокращаются в определённой последовательности, то есть имеют место координированные сокращения и расслабления, способствующие нормальному пассажу мочи. Этот процесс называется уродинамикой. Уродинамика осуществляется, во-первых, за счет циклических сокращений и расслаблений чашечно-лоханочной системы, что приводит к волнообразному транспорту мочи в лоханки – этот процесс строго координирован процессом взаимных движений чашечек и лоханок. Во-вторых, нормальная уродинамика осуществляется за счет синхронного сокращения лоханки и открытия лоханочно-мочеточникового сфинктера, что приводит к транспорту мочи в мочеточник. В-третьих, транпорт мочи по мочеточникам происходит в несколько этапов — соответственно 2-3 участкам, отделённых друг от друга специфическими образованиями-сфинктерами. Каждый участок мочеточника периодически расслабляется, наполняясь мочой, и сокращается, продвигая мочу в следующий отдел МВП. При переходе мочи из мочеточников в мочевой пузырь также происходят координированные друг с другом сокращения нижних участков мочеточников и одновременного расслабления мочеточниково-пузырных сфинктеров.
Регуляция процессов уродинамики происходит за счет вегетативной регуляции, у женщин существенное влияние на уродинамику может оказывать гормональный фон. Большое значение для правильной работы МВП имеет также её внутренняя организация, основанная на пейсмейкерах (pace maker): клетках-водителях ритма, обладающих способностью генерировать собственную ритмическую активность. Электрофизиологические исследования демонстрируют наличие большого количества пейсмейкерных клеток в верхней части почечной лоханки. Согласно современным данным, вся моторная деятельность почечной лоханки возникает, когда пейсмейкер генерирует импульс и активирует сокращения мышечного слоя, тем самым определяя выброс мочи (Белый Л.Е., 2010).
При врожденных нарушениях развития чашечно-лоханочной системы (приводящие, например, к её деформации) могут иметь место исходные нарушения моторики, связанные с неправильной работой водителей ритма, неадекватными реакциями мышечного слоя МВП на нервные и эндокринные влияния. Нарушения моторики могут быть разнообразны и зачастую приводят к ретроградному (направленному снизу вверх) движению мочи.
Нарушенная уродинамика играет определяющую роль в развитии воспалительно-инфекционных заболеваний МВП, а также мочекаменной болезни – при застое мочи усиливаются процессы кристаллизации солей, что приводит к выпадению их в осадок и формированию мочевых камней.
Основные факторы, приводящие к развитию воспалительного процесса в МВП – это нарушения уродинамики и инфекция.
Нарушения уродинамики развиваются вследствие множества причин. Здесь можно выделить механические и регуляторные факторы, нарушающие нормальный пассаж мочи.
К механическим факторам относятся внешние сдавления МВП. Сдавление может происходить в области мочеточников (опухолью, переполненным кишечником при запорах и метеоризме, беременной маткой), а также в области уретры у мужчин при аденоме предстательной железы (один из наиболее частых случаев; в пожилом возрасте мужчины по частоте заболеваемости пиелонефритом «догоняют» женщин именно по причине частого развития доброкачественной гиперплазии простаты). Кроме того, к механическим факторам относятся образования, располагающиеся внутри МВП: это конкременты, образующиеся при мочекаменной болезни, а также спаечные процессы и сужения мочеточников.
Серьёзным фактором, приводящим к нарушениям уродинамики, являются врождённые аномалии развития мочевыводящих путей – изменения их нормальной формы, расширения и сужения, что тоже ведёт к нарушениям нормального движения мочи.
Регуляторные факторы прежде всего актуальны для женщин. Женские мочевыводящие пути подвержены гормональным влияниям, и колебания уровня эстрогенов, прогестерона, а также глюкокортикоидных гормонов во время беременности вызывают дискинезию мочеточников, создавая условия для пузырно-мочеточникового рефлюкса. Нельзя также исключать функциональные нарушения уродинамики в результате гормональных отклонений и вне беременности. К нарушениям моторики МВП могут приводить и различные неврологические заболевания.
Вышеперечисленные причины ведут к тому, что нормальный пассаж мочи нарушается, может возникать обратный заброс мочи – из мочевого пузыря в мочеточники и выше, в чашечно-лоханочную систему. Вследствие застоя мочи создаются условия, во-первых, для миграции болезнетворных микроорганизмов по системе МВП, во-вторых – условно-патогенная флора тоже может активироваться и выступать в роли возбудителя воспаления. Активации и внедрению микроорганизмов в эпителий мочевыводящих путей, а также непосредственно в ткань почки способствует сахарный диабет, нарушения минерального состава мочи, местный и общий иммунодефицит.
Таким образом, в результате нарушений уродинамики и воздействия инфекций развивается воспаление мочевыводящих путей. Воспалительный процесс чашечно-лоханочной системы с вовлечением ткани почки называется пиелонефритом.
В целом пиелонефритом значительно чаще страдают женщины; этому способствуют беременности, зависимость моторики МВП от гормональных колебаний, а также относительно короткий мочеиспускательный канал, способствующий восходящему распространению инфекции.
По течению различают острый и хронический пиелонефрит; нередко процесс начинается с острой фазы, которая может сопровождаться болями в поясничной области, значительным повышением температуры тела, расстройствами мочеиспускания. После купирования острой фазы теми или иными способами течение процесса нередко становится хроническим, с периодическими чередованиями ремиссий и обострений. Воспалительный процесс локализуется только в чашечно-лоханочной системе либо вовлекает и другие отделы МВП: мочеточники, мочевой пузырь, уретру.
Длительное течение хронического пиелонефрита при отсутствии адекватного лечения способно приводить к ряду серьёзных осложнений и в конечном итоге к нарушениям выделительной функции почек. В результате воспаления и длительно повышенного давления в просвете МВП развивается их деформация, расширение чашечно-лоханочной системы, усиливается камнеобразование, постепенно поражается функциональная ткань почки и нарушаются процессы выделения мочи. Это может привести к тому, что мочевыделительная система не сможет адекватно выполнять свои функции и пациенту потребуется лечение с помощью гемодиализа (искусственной почки).
Частой находкой у пациентов с патологией МВП является расширение чашечно-лоханочной системы. Данный феномен может быть следствием текущего воспалительного процесса мочевыводящих путей, пиелонефрита, а также повышения давления в чашечно-лоханочной системе. Расширение ЧЛС может быть врожденным – это одна из самых распространенных аномалий развития почек, часто является случайной ультразвуковой находкой, но в то же время она может провоцировать нарушения моторики, уростаз и развитие пиелонефрита. Расширения чашечно-лоханочной системы в ряде случаев сопутствуют текущим заболеваниям с нарушениями уродинамики (например, пиелонефриту) и могут исчезать после проведенного лечения.
Таким образом, расширение ЧЛС может свидетельствовать об аномалиях развития, а также о повышении давления в мочевыводящих путях (вследствие разнообразных причин, изложенных выше). У пациентов с расширением ЧЛС, как правило, изменена уродинамика и давление в разных отделах МВП отличается от нормального.
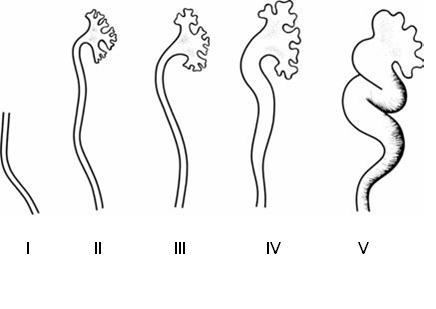
Расширение и деформация чашечно-лоханочной системы и мочеточника на разных стадиях заболевания
Нарушения уродинамики в сочетании с мочекаменной болезнью могут вызывать резкое расширение ЧЛС; при этом повышение давления в чашечках и лоханках приводит к сдавлению ткани почки, её атрофии и прекращению работы. Такое состояние называется гидронефрозом.
Йогатерапия хронического пиелонефрита прибретает актуальное значение в стадии ремиссии. При течении острого пиелонефрита либо при обострении хронического лечение необходимо проводить медикаментозно, под руководством врача-специалиста.
Основная стратегия йогатерапии направлена на профилактику последующих обострений и преследует следующие цели:
- улучшение уродинамики и стимуляция нормального пассажа мочи;
- нормализация регуляции деятельности мочевыводящих путей;
- профилактика восходящей инфекции;
- улучшение общего и местного иммунитета;
- нормализация общего психофизиологического тонуса.
При построении безопасной практики следует учитывать уже имеющиеся осложнения или сопутствующие проблемы в мочевыводящей системе. Это необходимо для понимания того, какие техники могут быть противопоказаны.
Работая с пациентами, страдающими заболеваниями мочевыводящей системы, всегда необходимо решить вопрос о целесообразности применения перевёрнутых асан. У пациентов с пиелонефритом, мочекаменной болезнью, деформациями и расширениями мочевыводящих путей (а подобные сочетания встречаются в практике довольно часто) изменение гравитационных условий в разных отделах МВП может изменить и без того нарушенные процессы уродинамики. Предугадать, какое именно в каждом конкретном случае влияние окажут перевернутые положения на уже нарушенную уродинамику, очень сложно.
Порой в йогатерапевтической среде предпринимаются попытки обосновать безопасность применения перевёрнутых асан при урологической патологии расчетами, основанными на нормальных, физиологических цифрах давления в разных отделах мочевыводящих путей. Данный подход некорректен, так как у больного с расширениями и деформацией ЧЛС, неадекватной активностью клеток-пейсмейкеров и нарушенной моторикой мочевыводящих путей показатели давления в МВП исходно будут другими и проецировать на них нормальные физиологические значения не следует.
Поэтому, приступая к составлению программы занятий для урологического больного, следует учитывать данные ультразвукового исследования почек и мочевыводящей системы. Расширение чашечно-лоханочной системы, гидронефроз, конкременты (мочевые камни), а также аномалии развития мочевыводящей системы могут быть противопоказаниями к выполнению перевёрнутых асан. В данном случае решение о применении перевёрнутых асан должно приниматься совместно с врачом-специалистом.
Для улучшения уродинамики могут быть полезны все основные категории асан: прогибы (бхуджангасана, сарпасана, уштрасана, матсиасана и т.п.) — сжатие и повышение давления на забрюшинное пространство, в котором располагаются почки и мочевыводящие пути; наклоны (уттанасана, пашчимоттанасана, джану сиршасана и т.п.) — мягкое растяжение забрюшинного пространства и клетчатки, окружающей мочевыводящие пути; скручивания (маричиасана, матсиендрасана, варианты «паривритта» стоячих асан) — также поочередно сжимающие и растягивающие область мочевыводящей системы, будут стимулировать моторику МВП и способствовать более активному пассажу мочи.
При отсутствии органических изменений мочевыводящих путей и в стадии ремиссии пиелонефрита выполнение перевёрнутых асан с умеренным временем фиксации (от 1 до 5 минут) также могут способствовать улучшению уродинамики. Кроме того, перевёрнутые асаны теоретически могут усиливать мочеотделение за счет стимуляции выделения предсердного натрий-уретического фактора (однако эта версия еще нуждается в подтверждении).
Для профилактики восходящей инфекции (в особенности это касается женского пола) следует вводить в практику техники, работающие с мышцами тазового дна (ашвини-мудра и мула-бандха). В данном случае наиболее актуальны варианты мула-бандхи, задействующие передние отделы тазовой диафрагмы (то есть область сфинктера мочеиспускательного канала).
Для нормализации давления в брюшной полости и улучшения уродинамики обязательно следует следует использовать техники, улучшающие работу кишечника и ликвидирующие запоры: брюшные манипуляции, очистительные процедуры (шанкх-пракшалана, басти-крийя). Нормализация работы кишечника будет также способствовать восстановлению его микрофлоры и улучшению состояния общего и местного иммунитета.
Таким образом, в стадии ремиссии хронического пиелонефрита применяется сбалансированная практика асан, включающая все основные направления: прогибы, наклоны, скручивания в статическом и динамическом режимах; брюшные манипуляции; мула-бандха в статическом и динамическом режимах с акцентом на переднюю часть тазового дна; очистительные процедуры (шанкх-пракшалана и басти). Обязательно решается вопрос о применении перевёрнутых асан при условии отсутствия органических изменений ЧЛС. Для сбалансированной работы вегетативной и эндокринной систем в регулярную практику вводятся базовые дыхательные и релаксационные техники.