Йогатерапия межпозвонковых грыж
Межпозвоночные грыжи – широко распространённая патология, причиняющая немало страданий человеческому роду, порой приводящая к инвалидизации и в некоторых случаях звучащая как показание к хирургическому лечению.
Вместе с тем межпозвоночные грыжи – одно из состояний, наиболее отзывчивых к практике йогатерапии. При регулярной и правильно построенной практике в большинстве случаев удается добиться значительного уменьшения клинических проявлений (болевого синдрома, чувствительных и двигательных расстройств), а также получить объективные подтверждения положительной динамики (например, уменьшение размеров грыж по данным магнитно-резонансной томографии).
Межпозвоночные грыжи (МПГ) являются закономерной стадией течения остеохондроза (ОХ).
Термин «остеохондроз» введен в клиническую литературу A. Hildenbrandt в 1933 году. Под термином «остеохондроз позвоночника» (ОХП) понимают первичный дегенеративный процесс в межпозвонковых дисках, что в свою очередь ведёт к развитию вторичных изменений в костно-связочном аппарате позвоночника (В.А. Епифанов, А.В. Епифанов, 2004).
Процесс ОХП в данном случае именуется первичным, так как не имеет каких-либо конкретных, обязательных причин (которые позволили бы называть его вторичным); остеохондроз развивается в результате совокупности большого количества факторов, и в разных случаях их сочетание может быть разным. Однако к основным причинам, вызывающим остеохондроз позвоночника, следует отнести:
1) Анатомические особенности кровоснабжения межпозвоночного диска: после 22-25 лет происходит облитерация и исчезновение сосудистой системы МПД, вследствие чего в дальнейшем его питание происходит путем диффузии из прилегающих тканей. Таким образом, МПД становится «заложником» кровотока в окружающих его тканях, и при снижении кровообращения нарушается процесс обеспечения тканей МПД водой (что особенно важно для поддержания его оптимальной структуры и функций) и питательными веществами. Это приводит к дегидратации МПД, снижению его эластических и амортизационных свойств, утрате им своей нормальной структуры.
2) Отсутствие оптимального двигательного режима – гиподинамия приводит к снижению кровотока в окружающих МПД мышцах (и следовательно, к нарушениям трофики МПД); избыточные же физические нагрузки (особенно связанные с чрезмерным вертикальным, осевым воздействием на позвоночник) также способствуют сдавлению, дегидратации и дегенерации диска. К этой же группе относится профессиональная деятельность с длительным вынужденным положением тела (хирурги, стоматологи, бухгалтера и т.п.) – вынужденное положение тела в течение нескольких часов приводит к нефизиологичной компрессии отдельных структур позвоночного столба и нарушению их трофики.
3) Генетическая предрасположенность: особенности строения связочного аппарата (в рамках соединительнотканной дисплазии) – при чрезмерной растяжимости задней продольной связки и других связочных структур позвоночника создаются дополнительные условия для формирования «слабых анатомических мест» с последующим грыжеобразованием.
4) Избыточный вес и ожирение, создающие постоянное увеличение осевой нагрузки на позвоночник.
5) Травмы позвоночника.
6) Различные сопутствующие изменения и деформации опорно-двигательного аппарата: плоскостопие, нарушения осанки, сколиозы.
7) Нарушения обмена веществ (сахарный диабет и ряд других эндокринных заболеваний)
8) Дефицит микроэлементов, витаминов и белков.
Далеко не все причины, перечисленные выше, встречаются у всех больных остеохондрозом; к развитию заболевания приводят разнообразные сочетания этиологических факторов. Таким образом, остеохондроз позвоночника следует называть мультифакторным заболеванием.
Остеохондроз позвоночника широко распространен в популяции: в возрасте до 20 лет синдромы остеохондроза выявляются у 5,7% населения, 21-30 лет — 17%, 31-40 лет – 48%, 41-50 лет — 71%, 51-60 лет — 74%. У лиц старше 60 лет частота различных синдромов остеохондроза достигает уже 80% (Попелянский Я. Ю., 2003).
Согласно приведенному выше определению, процесс остеохондроза начинается в межпозвоночном диске: в силу различных факторов МПД утрачивает свои исходные свойства, снижается его насыщенность водой, упругость и эластичность. Пульпозное ядро высыхает, может распадаться на отдельные фрагменты; фиброзное кольцо также теряет свою исходную структуру, истончается и трескается. Пульпозное ядро проникает в дефекты диска, что способствует дальнейшим его разрывам, выпячиванию и выбуханию МПД за пределы тел позвонков.
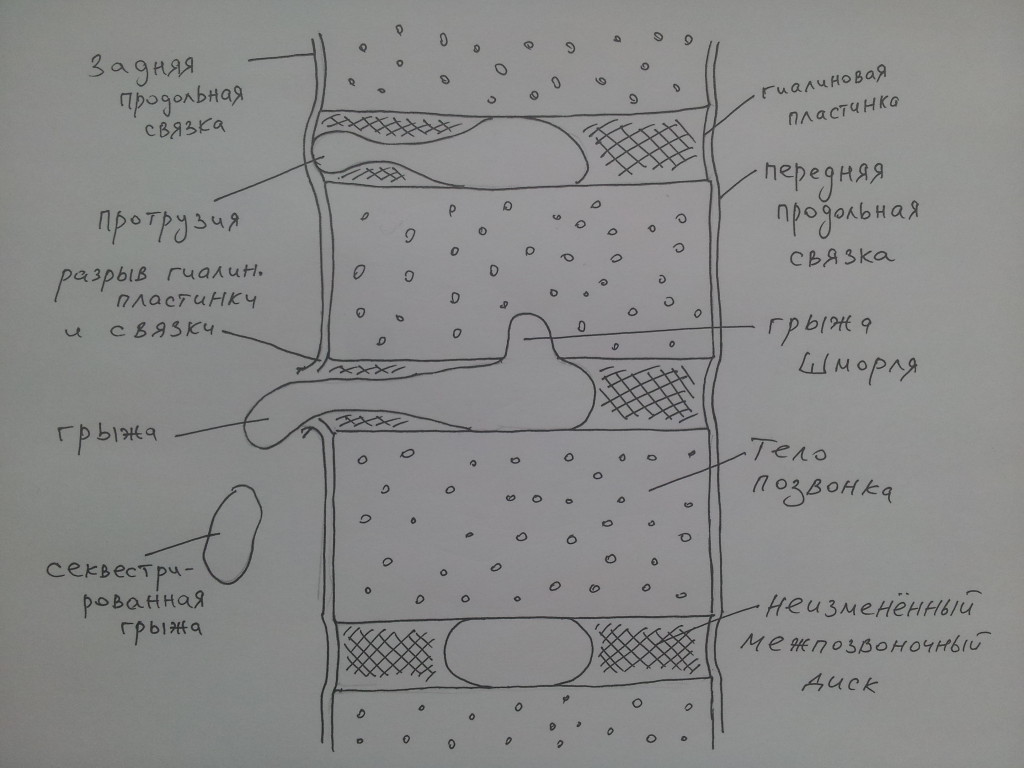
Межпозвоночный диск по периферии окружен гиалиновой пластинкой, которая фиксирует его, сращиваясь с надкостницей позвонков; кроме того, спереди и сзади МПД ограничен передней и задней продольными связками. При смещении пульпозного ядра происходит “выдавливание” гиалиновой пластинки и связочного аппарата; если происходит выбухание МПД без разрыва гиалиновой пластинки и связок, это обычно называется протрузией.
Следующая за протрузией стадия – разрыв гиалиновой пластинки, продольных связок позвоночного столба и выпадение пульпозного ядра за пределы тел позвонков, в этом случае принято говорить о грыже межпозвоночного диска. В случае прорыва передней продольной связки и выхода МПД вперёд грыжа будет называться передней. Если грыжевое выпячивание направлено назад (при этом происходит разрыв задней продольной связки и выпячивание пульпозного ядра в просвет спинномозгового канала), то такая грыжа называется задней. Поскольку задняя грыжа направлена в просвет спинномозгового канала, она может воздействовать на оболочки спинного мозга; если же грыжа направлена вбок – боковая грыжа – то в этих случаях часто наблюдается проникновение грыжи в межпозвонковое отверстие и компрессия нервного корешка. В тех случаях, когда грыжевое выпячивание направлено одновременно и назад, и вбок, говорят о задне-боковой грыже.
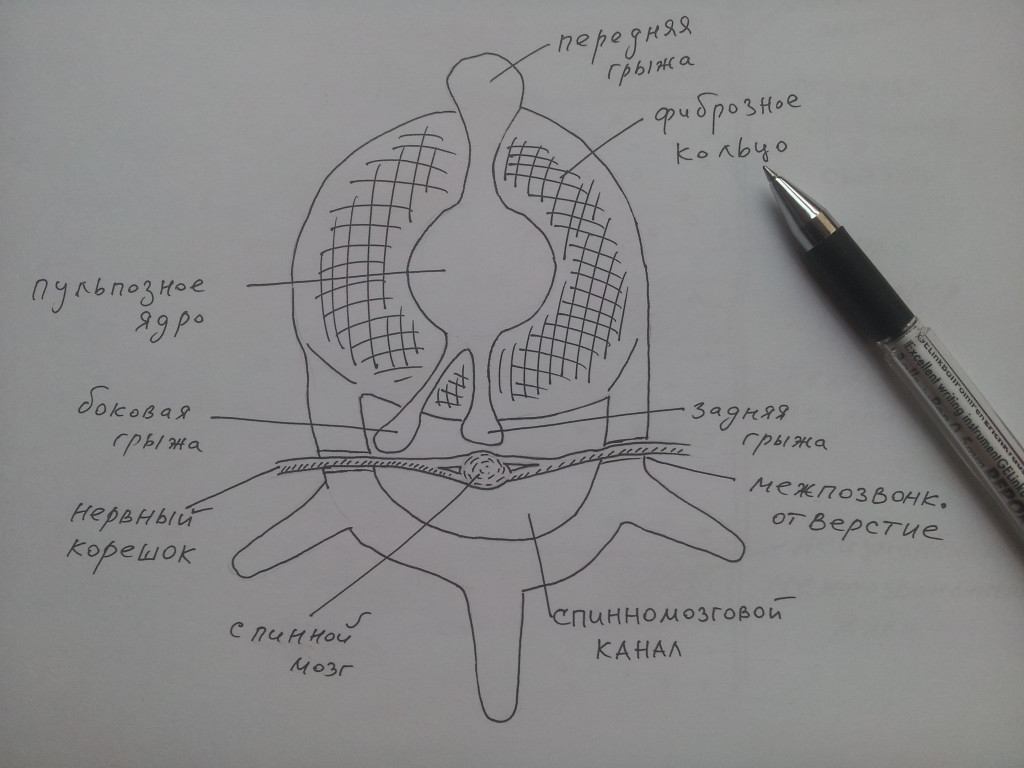
Наиболее яркая симптоматика остеохондроза обычно обусловлена задними и заднебоковыми грыжами, которые компремируют нервный корешок, что в свою очередь приводит к возникновению корешковых синдромов: сдавление чувствительных и двигательных волокон нервного корешка приводит к нарушениям чувствительных и двигательных функций. Двигательные волокна расположены по периферии нервного корешка, поэтому сдавливаются в первую очередь, что может приводить к возникновению по ходу нерва болей, онемений, чувства “затекания”, мурашек и других ненормальных ощущений. Двигательные волокна раположены в глубине спинномозгового нерва, и потому страдают не сразу и при более грубых воздействиях на нервный ствол; в этих случаях может иметь место слабость иннервируемых мышц, вплоть до утраты способности к движению, а также атрофии, истончения и уменьшения мышцы в объёме.
Если часть пульпозного ядра отрывается от основной его массы и уходит в просвет спинномозгового канала, такая грыжа называется секвестрированной (“секвестр” – отдельный фрагмент). Секвестрированная грыжа уже не может вернуться в межпозвоночное пространство, способна смещаться вдоль спинного мозга, оказывать длительное, стойкое давление на нервные корешки и гораздо хуже поддается методам йогатерапии.
Еще один вид грыжи межпозвоночного диска описал G. Schmorl и потому данный вариант называется грыжей Шморля – в этом случае часть пульпозного ядра проникает в костную ткань тела позвонка, образуя в ней дефекты и углубления. Грыжи Шморля зачастую считаются диагностическими находками, не проявляющимися клинически (В.А. Епифанов, А.В. Епифанов, 2004), однако по мнению Я.Ю. Попелянского, «нередко проникновение грыжи Шморля в тело позвонка может сопровождаться болью»; последний тезис находит подтверждения в клинической практике.
Вследствие описанных выше процессов на уровне межпозвоночного диска начинаются вторичные изменения в структуре и функциях костно-связочного аппарата позвоночника. При перемещении пульпозного ядра за пределы тел позвонков высота МПД снижается, и как следствие — смещаются навстречу друг другу суставные отростки позвонков, меняется конфигурация межпозвоночных суставов, увеличивается осевая нагрузка на них. Развивается хроническая микротравматизация хрящевых поверхностей, которые, чаще в нижележащем позвонке, становятся неровными; уменьшается их конгруэнтность, меняется внутрисуставное давление, могут образовываться внутрисуставные хрящевые тела (Продан А.И. и соавт., 1992). Одновременно происходит «разбалтывание» и перерастяжение капсулы сустава, что способствует смещению позвонков относительно друг друга в горизонтальной плоскости (спондилолистез). Описанные изменения на уровне суставов именуются спондилоартрозом.
В силу изменения трофики и метаболизма в ткани суставных отростков начинается образование краевых костных разрастаний (остеофитов), которые направлены во все стороны, включая зону межпозвонкового отверстия (Junghans H.).
Сужение межпозвонковых отверстий – один из ключевых патогенетических моментов остеохондроза. Здесь располагаются нервные корешки, которые обычно ущемляются в канале отверстия, и это приводит к развитию симптоматики корешкового синдрома. При снижении высоты МПД уменьшается вертикальный размер межпозвонкового отверстия (Turner L., Oppenheimer A., 1936). За счет разрастания верхнего суставного отростка одновременно уменьшается и горизонтальный размер отверстия (Duus P., Hadley L., 1951). В суженном отверстии сдавление корешка может произойти костными разрастаниями, грыжей, проникающей в межпозвонковое отверстие. Минимальное сдавление корешка воздействует прежде всего на его венозные сосуды, что приводит к локальному нарушению венозного оттока и отёку корешка, а затем отёкший нервный ствол сдавливается узким каналом межпозвоночного отверстия. При длительно текущем сдавлении развивается фиброз корешка, и как следствие – стойкие нарушения осуществляемых им функций.
И наконец, процессы остеохондроза позвоночника могут затрагивать столь важный орган, как спинной мозг. На нижнепоясничном уровне грыжа диска или костные разрастания могут влиять на состояние спинного мозга лишь косвенно через сдавленные корешково-спинальные сосуды. А вот в шейном отделе грыжевое выпадение диска кзади может приводить к сдавлению спинного мозга (Попелянский Я.Ю., 2003). Так или иначе, межпозвоночные грыжи или костные разрастания (как основные проявления остеохондроза) могут либо непосредственно деформировать спинной мозг, либо сдавливать артериально-венозные сосудистые элементы спинного мозга, приводя к хроническим и острым нарушениям спинального кровообращения и разнообразным дисфункциям спинного мозга.
Заканчивая этот краткий обзор причин и механизмов развития остеохондроза, следует заметить, что данное заболевание – процесс прежде всего дегенеративный, то есть связанный с естественной утратой тканями своих свойств, иначе говоря – с процессами инволюции, старения. Остеохондроз – удел всех представителей рода человеческого: связанный отчасти с прямохождением (дающим постоянную осевую нагрузку на позвонки и межпозвоночные диски), отчасти с генетическими программами (заставляющими в определенном возрасте исчезнуть сосудистую сеть МПД), и отчасти с внешними факторами – такими, как образ жизни. На последний из упомянутых мы как раз и можем повлиять, и здесь огромным подспорьем может стать йогатерапия. Построение йогатерапии остеохондроза и межпозвоночных грыж должно строиться с учетом конкретных ограничений (исключаются йогические техники, способные ухудшить состояние межпозвоночных дисков, увеличивающих давление в них) и с введением в регулярную практику тех элементов, которые прицельно способствуют улучшению питания МПД, восстановлению их структуры и положения.
Построение йогатерапии при межпозвоночных грыжах будет подробно рассмотрено в следующих статьях данного цикла.
Противопоказания
Стратегия йогатерапии обычно строится по двум направлениям: во-первых, из практики исключаются потенциально опасные элементы, способные ухудшить течение заболевания (при грыжах дисков, например, это могут быть чрезмерные осевые нагрузки, увеличивающие давление на межпозвонковый диск), во-вторых, в практику должны быть введены элементы, целенаправленно оказывающие положительное воздействие на заболевание (например, тракционные техники при грыжах дисков).
Кроме того, практика должна быть доступной и легко воспроизводимой, чтобы пациент сразу мог взять её на вооружение. При соблюдении данных требований практика йоги может именоваться терапевтической.
Йогатерапия межпозвонковых грыж (МПГ) должна отвечать вышеперечисленным требованиям. Рассмотрим основные направления и принципы, по которым должна строиться программа занятий в этом случае.
Техники, противопоказанные при грыжах межпозвонковых дисков:
Глубокие наклоны вперёд к прямым ногам.
Применительно к грыжам поясничного отдела – это пашчимоттанасана, уттанасана, джану сиршасана, а также подобные им асаны, в которых прямая нога (или обе ноги) приводятся к корпусу: урдхва мукха пашчимоттанасана, глубокие варианты падангуштасаны и т.п. Применительно к грыжам шейного отдела данное противопоказание касается глубоких наклонов головы вперёд, джаландхара-бандхи, а также асан, в которых она выполняется (сарвангасана, халасана и т.п.).
При сгибании позвоночника (движение, происходящее при наклоне) межпозвонковое пространство уменьшается, увеличивается давление в передних отделах диска; пульпозное ядро смещается назад и давит на задние волокна кольца (A.I.Kapanji, 2009). В том случае, если повреждения фиброзного кольца и выпадения пульпозного ядра уже имеют место, наклоны вперед могут увеличить или спровоцировать грыжевое выпячивание. Наклоны вперёд провоцируют дебют заболевания в 12-13% случаев всех случаев (Я.Ю. Попелянский, 2003). Это реже, чем подъём тяжестей (64%), но все же достаточно часто, чтобы считать эту позу неблагоприятной для течения остеохондроза.
При выполнении наклона к прямым ногам часть этого движения происходит за счет поворота таза на оси тазобедренных суставов; принято считать, что в этом случае поясница остаётся прямой, положение позвонков относительно друг друга не меняется – следовательно, такой наклон для поясницы безопасен. Однако подвижность тазобедренных суставов (в том числе и в этой плоскости) у разных людей различна; в определенный момент объём этого движения исчерпывается и дальнейший наклон происходит уже за счет сгибания поясничного отдела – со всеми вытекающими (описанными выше) последствиями. У людей с жёсткими связками и мышцами задней поверхности бёдер поворот таза может ограничиваться также натяжением этих структур. Момент, в который прекращается движение таза и начинается сгибание позвоночника, очень сложно точно уловить – речь идет в буквальном смысле о миллиметрах, которыми измеряются соотношения тел позвонков, расположения пульпозного ядра и фиброзного кольца, и в определенный момент налон вперед, выполняемый, как нам кажется, за счет поворота таза, может привести к смещению пульпозного ядра кзади.
Кроме приведенных выше биомеханических причин, наклоны к прямым ногам при поясничных грыжах могут оказывать негативные эффекты за счет влияния на седалищный нерв и иннервируемые им структуры. Не углубляясь в анатомические подробности, отметим только, что седалищный нерв является самым крупным нервом человеческого тела, представляет из себя продолжение нервного крестцового сплетения, выходит из полости таза на заднюю поверхность бедра и далее следует вниз, разделяясь в области подколенной ямки на мало- и большеберцовые ветви. По ходу седалищного нерва от него отходят двигательные и чувствительные ветви к мышцам бедра, голени и стопы.
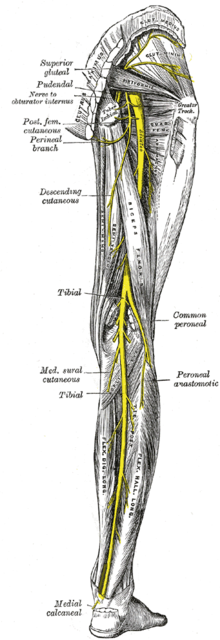
Патология поясничного отдела позвоночника очень часто сопровождается болями по ходу седалищного нерва: жгучего, мозжащего, ломящего характера, эти боли ранее назывались «воспалением седалищного нерва». Позже стало известно, что причина этой патологической симтоматики не в воспалении, а в сдавлении спинномозговых нервов (чаще всего грыжей), что и даёт болезненные ощущения по ходу всего нерва.
При поясничном остеохондрозе и грыжах дисков используется диагностический тест, называемый симптом Ласега: пациент в положении лёжа на спине поднимает вверх ногу, выпрямленную в коленном суставе, при патологии поясничного отдела позвоночника обычно при этом ощущается болезненность по ходу седалищного нерва и в области поясницы. При сгибании ноги в коленном суставе (!) боль исчезает. Данный симптом выявляется в 61% в стадии обострения, и в 55% в стадии относительной ремиссии (В.П. Веселовский, Е.С. Строков, 1971). Появление болей связано не с растяжением седалищного нерва, как считалось ранее: среди мышц бедра нерв располагается волнообразно, а не прямолинейно; в опытах на трупах различные авторы наблюдали растяжение нерва лишь при значительном сгибании ноги в тазобедренном суставе. У больных же боли появляются нередко уже при сгибании на 10-15 градусов, когда не идёт речи о растяжении нерва (Я.Ю. Попелянский).
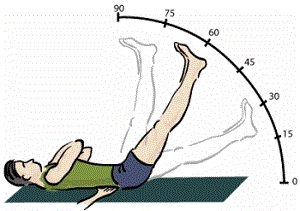
В данном случае боли и патологические реакции возникают при растяжении мышц и фиброзных тканей задней поверхности бедра, что приводит к включению неблагоприятных рефлекторных механизмов, по-видимому, вовлекающих и мышечные элементы поясничного отдела. Поэтому даже к таким, на первый взгляд, мягким вариантам сгибания в тазобедренном суставе с прямой ногой, как супта падангуштасана – 1, следует относиться осторожно, особенно у больных, недавно перенесших обострение поясничных болей. При этом следует заметить, что на практике супта-падангуштасана-1 в ряде случаев оказывает положительный эффект – по-видимому, в этих случаях происходит рефлекторное снятие мышечных спазмов поясничного отдела.
Глубокие прогибы
Это следующая категория техник, противопоказанных при межпозвонковых грыжах. Применительно к шейному отделу под этим следует понимать глубокие запрокидывания головы назад в любых положениях тела. Что касается поясничного отдела, то при грыжах дисков не следует выполнять все прогибы, которые могут вызвать значительное усиление поясничного лордоза – в основном это асаны, в которых используются руки для усиления прогиба: дханурасана, бхуджангасана, урдхва мукха шванасана, чакрасана, раджакапотасана и множество других.
При увеличении лордоза любого отдела позвоночника уменьшается диаметр межпозвонковых отверстий и повышается риск ущемления спинномозгового нервного корешка. Кроме того, в глубоком прогибе существует опасность сближения задних краёв тел позвонков; при задних и задне-боковых грыжевых выпячиваниях это может привести к «ущемлению» грыжи между краями позвонков и спровоцировать секвестрирование (отрыв фрагмента) пульпозного ядра.
При поясничных грыжах допустимы неглубокие прогибы, выполняемые лишь мышцами спины из положения лёжа на животе, без опоры на руки: сарпасана, нираламба бхуджангасана, различные варианты шалабхасаны.
Скручивающие элементы сидя и стоя
Фиброзное кольцо межпозвонкового диска состоит из соединительнотканных волокон, сращивающихся с телами позвонков и располагающимися в различных направлениях. При осевой ротации волокна, идущие противоположно направлению движения, растягиваются, а волокна с противоположным направлением – расслабляются; натяжение волокон максимально в центральных волокнах кольца, имеющих наиболее косое направление. Пульпозное ядро за счет этого сильно сдавливается (A.I.Kapanji, 2009). Наличие вертикальной осевой нагрузки, а также дополнительных смещений в виде сгибания, увеличивает давление на пульпозное ядро и нагрузку на фиброзные волокна кольца. Поэтому при грыжах дисков не выполняются скручивания сидя (ардха матсиендрасана, маричиасана и т.д.) и стоя (все варианты стоячих асан типа «паривритта»). Категорически нежелательны сочетания скручиваний с наклонами (паривриттта джану сиршасана и ей подобные).
В йогатерапии межпозвонковых грыж используются скручивания лёжа в динамических и статических вариантах; в данном случае отсутствует осевая вертикальная нагрузка, усиливающая давление на диск, кроме того, нет выраженных сгибаний и разгибаний. Как показывает практика, скручивающие элементы в горизонтальном положении позвоночника безопасны в использовании при наличии грыж дисков.
Осевые нагрузки на позвоночный столб
Разумеется, увеличение осевой нагрузки на межпозвонковый диск способно усилить грыжевое выпячивание или спровоцировать его. Поэтому исключаются асаны, в которых возрастает осевая вертикальная нагрузка – например, сиршасана с полной или частичной опорой на голову, уттана падасана и подобные им при грыжах шейного отдела позвоночника.
Йогатерапия множественных межпозвоночных грыж (описание практического случая)
Случай йогатерапии межпозвоночных грыж шейного, грудного и поясничного отдела.
Мужчина 45 лет. Жалобы на периодические боли в шейном отделе позвоночника с иррадиацией в плечо и руку, онемение в руках. Регулярные обострения межреберной невралгии, боли в межлопаточной зоне, грудном отделе позвоночника. Боли в пояснице с иррадиацией в ягодицу, тазобедренный сустав и ногу. Присутствует хронический болевой синдром (люмбалгия и цервикалгия). Обострения частые (несколько раз в год), купируются с трудом, медикаментозно.
Около 10 лет хронические запоры. Не менее 5 лет регулярно (1 раз в неделю и более) использует клизмы и слабительные. Долихосигма. Хронический панкреатит. Дискинезии кишечника с выраженным болевым синдромом. Геморрой. Хронический простатит с частыми обострениями.
На МРТ шейного отдела – задне-боковые грыжи С3 – С4, С5 – С6, С6 – С7 до 3 мм с частичным проникновением в межпозвонковые отверстия. На МРТ грудного отдела – задне-боковые грыжи Т6 – Т7, Т7 – Т8 размером до 3 мм. Поясничный отдел позвоночника не обследован. Физиологические изгибы позвоночника выражены относительно равномерно. Сколиотические искривления отсутствуют.
Обратился для подбора йогатерапии в июле 2011 года.
В связи с нестабильностью периферической неврологической симптоматики практика йогатерапии подбиралась постепенно, начиная с наиболее простых и безопасных элементов, с постепенным расширением комплекса каждую неделю. Индивидуальные занятия проводились 1 раз в неделю; кроме того, пациент ежедневно выполнял рекомендованный комплекс самостоятельно.
Осваивались мягкие суставные въяямы на все отделы позвоночника, кисти и стопы, цикл маджариасаны, неглубокие силовые прогибы из положения лёжа на животе (сарпасана, варианты шалабхасаны), облегченные динамические варианты ардха-навасаны, ардха-паванамуктасана, скручивания из положения лёжа. Применялся как динамический режим практики, так и статические элементы – сокращения основных мышечных групп с последующими компенсаторными растяжениями (по принципам пост/изометрической релаксации).
Первое время использовались различные варианты тракций: на шейный отдел — лёжа на животе с опорой подбородка на рёбра ладоней; для грудного и поясничного отделов – ардха бхуджангасана (в «вытягивающем» варианте), уткатасана (зацепившись руками за стропу), адхо мукха шванасана в висе на ремне и другие. Однако в последующем тракционные техники на поясничный отдел были исключены, так как провоцировали усиление болей в пояснице.
Параллельно для улучшения функций пищеварительной и мочеполовой сферы в регулярную практику вводились брюшные манипуляции, уджайи с акцентом на вдохе, ашвини-мудра, супта-баддха-конасана (без прогиба в поясничном отделе), доступные в данной ситуации практики на тазобедренные суставы (например, вращения в тазобедренном суставе из положения лёжа). Из дыхательных очистительных практик введена капалабхати и бхастрика животом, бхастрика плечевым поясом (даже лёгкие её варианты) усиливали дискомфорт в шейно-плечевой области).
Для нормализации стула в качестве сопроводительной фитотерапии использовались ламинария молотая и слизь семени льна.
По мере практики отмечалось умеренное улучшение со стороны шейного отдела – уменьшились боли в шейно-плечевой области, онемение рук. Осенью 2011 года случилось обострение корешкового синдрома грудного отдела с явлениями межреберной невралгии. Обострение было купировано с помощью чжень-цзю-терапии (иглоукалывания и прогревания полынными сигарами); использовались точки как локально-сегментарные, так и общего спектра действия. После проведенного курса чжень-цзю терапии и на фоне последующей практики йогатерапии – стабильное улучшение со стороны шейного и грудного отделов.
В течение следующего полугода практики ликвидированы запоры, проявления простатита, хронические боли в животе. Прекращено использование клизм и сильных слабительных. Нормализовался стул (в том числе отмечаются длительные периоды регулярного стула без использования даже слабых слабительных средств). Достигнуто значительное улучшение со стороны шейного и грудного отдела позвоночника – стабильно отсутствуют боли, онемения рук.
Достигнуто также некоторое умеренное улучшение и со стороны поясничного отдела, однако стабильно остаются вялотекущие умеренные боли, периодически усиливающиеся и иррадиирующие в ягодично-тазобедренную зону и в ногу.
Летом 2012 года выполнено МРТ всех отделов позвоночника. Получены следующие результаты.
В шейном отделе выявлены три грыжи (которые имелись ранее), размеры шейных грыж незначительно уменьшились (по прошлому исследованию – «грыжи размерами до 3 мм», по свежему исследованию – «грыжи размерами 2 мм, 1,5 мм и 1,9 мм). Напомним, что результаты исследования получены на фоне значительного клинического улучшения.
В грудном отделе грыжевых выпячиваний не выявлено. Ранее имелись 2 грыжи размерами до 3 мм. Клинически со стороны грудного отдела – также стойкое улучшение.
В поясничном отделе выявлены 3 диффузные грыжи (L3 – L4, L4 – L5, L5 – S1), компремирующие дуральный мешок, без секвестрации. Напомним, что ранее поясничный отдел не обследовался и на момент обследования (спустя год занятий) болевой синдром сохраняется.
Выводы: по шейному и грудному отделу удалось добиться значительного клинического улучшения (практически исчезли онемения рук и межреберные невралгии). При этом в шейном отделе размеры грыжевых выпячиваний уменьшились незначительно (или остались такими же, со скидкой на погрешность) – то есть темпы и выраженность улучшения клинического не всегда коррелируют с изменением размеров грыж. Улучшение кровообращения в области межпозвоночного диска, стимуляция обмена синовиальной жидкости межпозвоночных суставов, локальное улучшение венозного и лимфатического оттока, оптимизация мышечного тонуса в области данного позвоночно-двигательного сегмента – все эти факторы сами по себе способны привести к исчезновению симптоматики, даже при сохранении того же размера грыжевого выпячивания.
В грудном отделе спустя 10 месяцев от начала занятий грыжи исчезли. Это можно объяснять различными механизмами:
- улучшение гидрофильных свойств пульпозного ядра, увеличение высоты диска и «втягивание» грыжевого выпячивания – вследствие улучшения процессов диффузии воды в область межпозвоночного диска из окружающих его мышц. По-видимому, существенное значение рпи реализации данного механизма имеют и тракции.
- склерозирование, кальцинирование и последующий распад грыжевого выпячивания. Исключать такого варианта нельзя, однако не совсем понятно, как этот процесс напрямую может быть ускорен физическими упражнениями.
- отдельными специалистами озвучивается теория иммунного лизиса грыжи, однако здесь возникает целый ряд вопросов, заставляющих усомниться в вероятности данного сценария. Однако и этот механизм полностью исключать нельзя.
Какими бы не были механизмы ликвидации грыжи на фоне регулярной йогатерапии, данный случай (как и многие другие наблюдения) говорит о том, что на фоне правильно построенной практики грыжи уменьшаются либо исчезают. Исчезновение же клинической симптоматики при исчезновении грыжевого выпячивания вполне ожидаемо.
Динамика поясничных проявлений не столь очевидная. Обострения поясничных болей и явления иррадиации в нижние конечности стали менее выраженными, протекают не столь остро, значительно быстрее прекращаются. Однако спустя год занятий болевой синдром полностью ликвидировать не удалось. Возможно, это связано с регулярной физической нагрузкой, не соотвествующей состоянию (у пациента маленький ребенок, которого часто приходится брать на руки, поворачиваясь и наклоняясь при этом). Хороший эффект оказывают периодические (раз в 3-6 месяцев) курсы акупунктуры.
То есть в данном случае эффект йогатерапии реализуется не столь быстро, как хотелось бы. Весьма перспективным предсталяется сочетание методов (йогатерапии и рефлексотерапии).
Спустя несколько лет активного использования данной методики йогатерапии, можно сказать, что в большинстве случаев удаётся добиться стойкого клинического улучшения. Зачастую клинический эффект сопровождается изменениями МРТ-картины (уменьшение или исчезновение грыжевых выпячиваний).